前立腺がんについての情報
限局性前立腺癌(転移がなく、前立腺内部にとどまっているがん)について
- Q1)限局性前立腺がんのリスク分類について教えて?何でリスク分類するの?
- Q2)リスク分類って本当に正しいの?リスク分類の落とし穴
- Q3)限局性前立腺がんにはどんな治療法があるの?
- Q4)前立腺がんの手術ってどんな方法、リスクがあるの?ロボット支援下手術、開腹手術で違いがあるの?
- Q5)手術後のED(勃起不全)について、神経温存手技って何?
Q1)限局性前立腺がんのリスク分類について教えて?何でリスク分類するの?
PSAが高く、生検検査を行いがんの診断がついた場合、ステージングを行います。
ステージングとはよく“がんのステージ・・・”などということがあると思いますが、治療前のがんの段階を決めるものとなります。
これは、各ステージによって治療が異なるため、治療前に重要な評価となります。
TMN分類
まず、がんではTMN分類といった評価があります。
| T分類 | がんの広がり(前立腺内部、周囲に広がっているかなど) |
|---|---|
| N分類 | 所属リンパ節転移(骨盤内のリンパ節)の有無 |
| M分類 | 遠隔転移(骨転移や肺転移など)の有無 |
これに基づきステージ(病期)を決定して治療方針を決めていきます。
前立腺がんのステージ
前立腺がんのステージは大きくまとめると下記のようになります。
| ステージ1(A) | 偶然に検出された 小さい限局がん(前立腺内部に留まるがん) |
|---|---|
| ステージ2(B) | 限局がん |
| ステージ3(C) | 浸潤がん(前立腺)周囲に少しひろがっているがん) |
| ステージ4(D) | 別の臓器(肺や肝や骨など)に転移があるもの |
偶然見つかるがんとは、たとえば前立腺肥大症で前立腺内部を広げる手術(TUR-P、HOLEPなど)を行い採取した組織の病理検査で見つかる前立腺がんです。
基本的には、前立腺癌のガイドラインでも上記病期の分類よりもTNM分類を用いて評価することが推奨されています。
例えば、がんが前立腺内部に限局していても、大きい悪いがん(グリソンスコアが高いがん)もあれば、非常に小さく偶然みつかったようながんもあります。
これら、すべてに対して同じ治療をする必要性はない可能性があります。
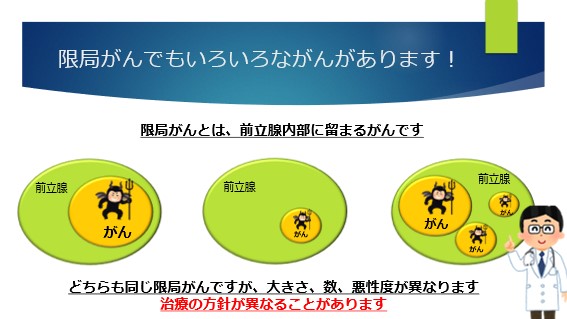
特に限局がん(内部に留まるがん)では、リスクを分けて治療を検討します。
最も有名なリスク分類は、アメリカのNCCNガイドラインです(下記)。
生検前のPSA検査値、生検組織のグリソンスコア診断(病理組織診断)、MRIや直腸診などからのTステージ(ひろがりのステージ)によって分類します。
NCCN ガイドライン リスク分類
| リスク | T分類 | グリソンスコア | PSA値(ng/mL) |
|---|---|---|---|
| 超低リスク | T1c | 6以下 | 10以下 |
| 低リスク | T1c—T2a | 2-6 | 10以下 |
| favorable中間リスク | T2b-T2c | または3+4 | または10−20 |
| Unfavorable 中間リスク | T2b-T2c | または4+3 | または10−20 |
| 高リスク | T3 | または8−10 | または20以上 |
例えば、中間リスクや高リスク患者さんに対する放射線治療では、ホルモン治療を併用したりする場合があります。なぜでしょうか?
これは、ターゲットとして前立腺内部だけでなく、前立腺周囲の微小転移(マイクロメタスターシス)や所属リンパ節への転移を考慮して治療を計画するためです。
つまり中間リスク<高リスクとなると、前立腺の中にがんがあるだけでなく、CT/MRIや骨シンチ検査で画像上、転移所見がなくても、周囲に微小ながん細胞があるリスクがあることがあります。
よってこうした併用療法を行うことがあります。
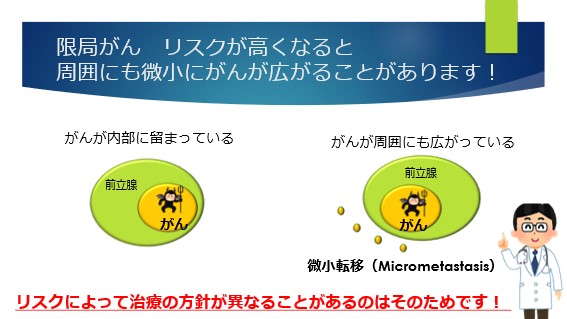
逆に、低リスクではこうした可能性は低くなるため、例えば放射線治療では単独治療となり、ホルモン治療や周囲の外部照射の併用などは行わないことが大半です。
また、超低リスク、低リスクでは、PSA監視療法といって、手術や放射線治療をすぐには行わないでPSA値やMRI、生検所見の変化によって治療を行うといった治療方針を選択できることがあります。
リスクによって治療の選択肢が変わってきます。
リスクをしっかり分類することで、適切な治療ができます
リスク分類は、NCCNガイドライン以外にもいくつかの分類があります。(大きくはかわりませんが)
リスクを分けることによって、より適切な治療を行うことができると考えられています。
一点、追加ですが高リスクに分類されてもすべての患者さんが、微小転移や進行する可能性が高い悪いがんというわけではありません。
高リスクでも、何項目あてはまるかによっても変わってきます。リスク分類は、あくまでも大きな分類とお考え下さい。
ご自身の治療前の状況がどのくらいリスクがあるかは、適宜、主治医にご相談してみてください。
限局がんの患者さんは、ご自身のリスクを確認してみましょう!
当院でもセカンドオピニオンを含め、ご相談可能です。
Q2 リスク分類って本当に正しいの?リスク分類の落とし穴
Q1で解説しましたが、リスク分類は治療選択の際に重要な一つの要素となっています。
しかし、本当にリスク分類って正しいのでしょうか?
リスク分類で主に使用されてる項目は
- ① PSA値(採血)
- ② Tステージ評価(MRI画像、エコー検査、直腸診など)
- ③ 生検のグリソンスコア(病理組織診断)
この中で①、②は、どの施設でも大きく変わることは少ないと思います。
しかし、③生検のグリソンスコアは、施設や評価者によって差が出る可能性があります。
がんを見逃さないために
生検ではサンプリングエラーといった言葉があります。
これは、がんがあるのに生検でうまく検出できていないことです。
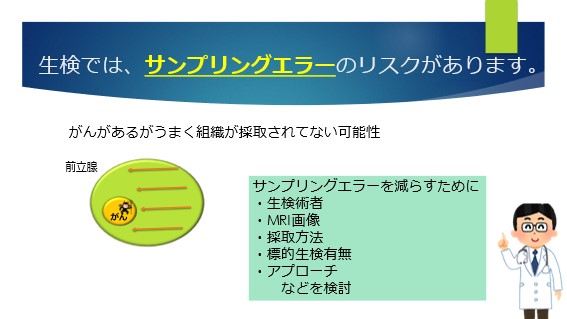
正確なリスク分類評価において、生検検査はとても重要な意味を持っています。
より正確な組織診断をつけるためには、生検を行う術者の技量、MRI画像の正しい解釈、適切な採取アプローチ・方法、MRI異常部位がある場合の標的(狙撃)生検、などを十分に考慮して行うことがサンプリングエラーを減らすために重要です。
MRIに詳しい泌尿器科医に相談しましょう
生検検査の方法などは、MRIのよくわかる泌尿器科専門医にご相談ください。
当院でもご相談可能です。お気軽にお問い合わせください。

Q3)限局性前立腺がんにはどんな治療法があるの?
では、限局性前立腺がんの治療選択肢にはどのようなものがあるのか見ていきたいと思います。
一般的に大きく分けると
- ① 手術療法
- ② 放射線療法
- ③ PSA監視療法
の3つに分けられます。
治療のコンセプトには、大きく分けると、前立腺内部の治療と前立腺周囲の治療に分けられます。
前述しているように、リスク分類によって内部のみの治療でいいのか、それとも前立腺周囲(一部、所属リンパ節)を含める治療となるのかといった治療のコンセプトが変わることがあります。
一般的な手術療法、放射線治療は、前立腺全体を治療します。
最近では、前立腺内部でもがんがある部分(MRIや生検で一部分にがんがあると診断された場合)およびその周囲のみの治療を行うフォーカルセラピー(Focal therapy)といった治療コンセプトもあります。
手術療法について
手術療法には
- ロボット支援下腹腔鏡手術
- 腹腔鏡手術
- 開腹手術
があります。これは方法の違いです。詳細はQ4をご参照ください。
放射線治療
放射線治療は、大きく分けて外から照射する外部照射と内部から照射する組織内照射に分かれます。以下のような種類があります。
外部照射の種類
- 三次元原体照射(3D-CRT:Three Dimensional Conformal Radiation Therapy)
- 強度変調放射線治療(IMRT:Intensity Modulated Radiation Therapy)
- トモセラピー(Tomo Therapy)
- 強度変調回転放射線治療(VMAT)
- 定位放射線治療(SRT: Stereotactic Radiation Therapy)
- 粒子線治療(陽子線治療・重粒子線治療)
内部照射の種類
- 密封小線源治療(Low-dose rate brachytherapy)
- 高線量率組織内照射(High-dose rate brachytherapy)
などがあります。
PSA監視療法とは、がんの悪性度が低く、生検陽性本数が少ない場合に適応があり、すぐに手術や放射線治療などの根治治療は行わずに、定期的なPSA採血、MRI検査・生検検査によってがんの進行が疑われたときに根治治療を行うといった治療選択肢です。詳細はQ9をご参考にしてください。
治療にはそれぞれメリットとデメリットがあります。
治療選択においては、よく主治医とご相談されることをお勧めします。
また、ご不安がある場合は、セカンドオピニオンをお受けになることをお勧めします。
当院でも前立腺がんに関するセカンドオピニオンを広くお受けしております。お気軽にご相談ください。
Q4)前立腺がんの手術ってどんな方法、リスクがあるの?
ロボット支援下手術、開腹手術で違いがあるの?
前立腺がんと診断され転移がない場合、手術がひとつの治療選択肢となります。
手術では、前立腺と精嚢(せいのう)をすべて摘除します。(下図で青いラインで囲まれた範囲)
前立腺がんの約80%は内部に多発すると言われており、手術ではがんの部位だけ切除するのではなく前立腺をすべて摘除します。(がんの部位を前立腺の外から見て、術中わかることはほとんどありません。)
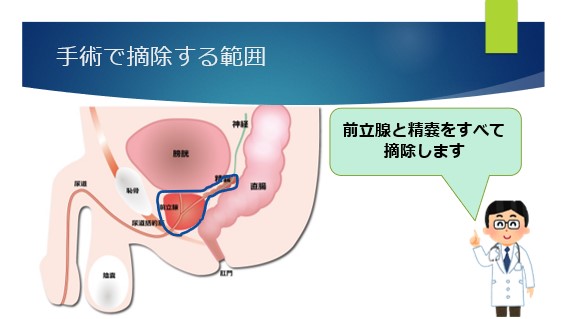
前立腺内部に尿道が通っていますので、前立腺を摘除した後、尿道の端と膀胱の入り口を、吻合(ふんごう)といって縫ってつなぎなおす必要があります。
手術方法
手術方法は、
- 開腹手術
- 腹腔鏡手術
- ロボット支援下腹腔鏡手術
大きく分けて3つの方法があります。
ロボット支援下手術は、ダビンチやHinotori(ヒノトリ)といった専用の治療機器を使用して手術を行います。(詳細は各社のホームページで確認することが出来ます)
腹腔鏡手術は、ロボット支援下手術同様に、小さい傷を5~6カ所開けて行う手術です。
この2つの手術は、炭酸ガスを使用しおなかを膨らまして行う腹腔鏡手術で、傷が小さいことと、出血量が少ないメリットがあります。
開腹手術は、下腹部におへそから恥骨まで約15㎝前後の切開をおいて同様のことを行う手術です。
ミニマム創手術といってさらに小さい傷から行う手術もあります。
合併症について
手術による合併症には
- 出血
- 感染症
- 術後尿失禁
- 術後ED(勃起不全)など
があります。
手術方法と別に、施設や執刀医についてよく考慮しましょう
出血に関しては、開腹手術と比較して、ロボット支援下手術・腹腔鏡手術は少ないメリットがあります(Medicine. 2019;98:e15770. )。
尿失禁、術後EDに関してもロボット支援下手術のほうが優れているといった論文もあります(Ann Surg. 2021 1;273:467.)。
しかし、重要なのは、どこの病院で誰が行うかといった要素です。
経験も重要ですが、必ずしも経験が多いから成績がいいとは限りません。
それぞれの施設、術者で成績は異なることがあり、手術を検討される患者さんはぜひ、担当される先生にこうした合併症のリスクをお聞きになることをお勧めします。
手術費について
費用が気になる患者さんもいらっしゃると思います。費用の概算は下記が目安です。
| 手術代+入院費 | 自己負担 3割 | |
|---|---|---|
| ロボット支援下腹腔鏡手術 | 約140-160万 | 約42-50万 |
| 開腹手術 | 約90-120万 | 約27-36万 |
それぞれ入院期間、合併症の有無などによって費用が前後する可能性がある点はご注意ください。(また、別途差額ベッド代がかかることがあります)
高額療養費制度
また、高額療養費制度といったものがあり、同月内の医療費が高額になった場合は、返金がある制度となります。
事前に加入している保険組合に、限度額の認定証の交付を受け、入院時に各病院事務に提示することにより病院での支払額が自己限度額にすることができます。(通常は、一度支払って申請を行うことで戻ってきます)
費用で不安がある方は、各病院の事務に入院前に一度、ご相談いただくのが安心と思います。
高額療養費制度につきましては厚生労働省の公式ホームページにもご案内がありますのでご参考ください。
手術を受けられる患者さんがいらっしゃいましたら、安全に無事に終わりがんが根治することを心より一、泌尿器ロボット外科医として心より願っております。
Q5)手術後のED(勃起不全)について、神経温存手技って何?
合併症としてのED(勃起不全)の原因
前立腺全摘手術後の合併症としてED(勃起不全)があります。なぜ、起こるのでしょうか?
それは、勃起に関係している神経が前立腺周囲に走行しており、前立腺を摘除した場合に一緒に神経を切除するとEDが起こります。
勃起と射精の神経は別で、この手術では勃起の神経に影響することがあります。
勃起に関する神経と手術の関係
この勃起に関係する神経は、主に前立腺の後側方5時、7時方向を中心に直腸との間に走行し、陰茎部に向かって走行しています。
前立腺に接する形で存在するため、通常の前立腺全摘手術では一緒に切除することが一般的です。
しかし、がんが例えば前立腺の左側に主にある場合、悪性度が低ければ右側の神経を残す選択肢があります。
症例によって、神経温存が可能な場合があります。
そもそもこの神経は、1本だけあるといったものではありません。
神経血管束
神経血管束(しんけいけっかんそく)といって血管と神経が束を作ったような構造をとっています(下図)。
また、この神経は、前立腺後方だけでなく、前面側方にも存在することもあるとされています(BMC Urol (2021) 21:6)。
神経温存術式とは、この神経血管束や神経の構造を温存する術式です。
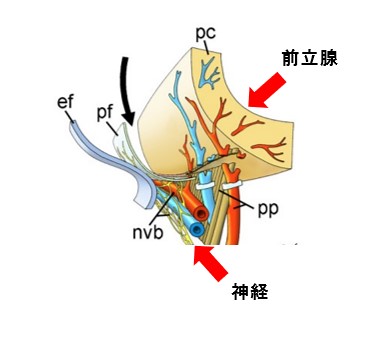
Eur Urol 51 (2007) 629
神経温存術式と勃起の関係性
ここで確認ですが、神経温存術式は、前立腺を残しているわけではありません。
あくまでも前立腺に付随した周囲の神経組織を残す手技ですので、前立腺が体内に残るわけではないのでご安心ください。
ただし、腫瘍が外側に近い場合は、切除断端陽性といってがんが切除面に露出するリスクが高くなることもあります。
神経温存の適応は慎重にご検討ください。(神経を温存しなくても、切除断端が陽性になることも、もちろんあります)
さらに、神経は前立腺の左右に走行していますが、温存する場合は片側温存か両側温存かといった選択肢があります。
もちろん両側温存を行ったほうが勃起の回復率は高いとされています。(一般的には、両側温存で12か月での勃起の回復率は約70%前後です。(Eur Urol. 2020;78:875. Sci Rep. 2017; 7: 11454.))
しかし、勃起の回復に関しては、神経温存をしたからといって必ずしも保証されるものではありません。
勃起能の回復について
勃起能の回復に影響する因子としては、
- 年齢
- もともとの性機能、勃起能
- 糖尿病などの合併症の有無
- 肥満
- 術式
- 術者
など様々あります。
そもそも、神経温存術式を男性機能温存のためでなく、早期の尿もれ改善のために行う先生もいらっしゃいます。
男性機能に関しては、なかなか主治医に相談しにくいことも多いと思います。
しかし、男性にとっては、いくつになっても重要なことも多いと思います。
神経温存の可否、メリット・デメリットはよく主治医とご相談されることをお勧めします。
ちなみに、自分はロボット支援手術を行う際には、温存の可能な患者さんや性機能が必要な患者さんには必ず確認しています。
なかなか本人から言いづらい人も多いと思いますので。
以下、まとめです。ご参考にしてみてください。

Q6)小線源治療ってどんな治療?
放射線治療は、大きく分けて外から行う外部照射と内側から行う組織内照射があります。
前立腺がんで行われる組織内照射のひとつが小線源治療です。
小線源治療とは
ヨウ素125という放射線物質が約5ミリのチタン製の金属カプセル内に封入されており、そのカプセルを前立腺内部に挿入、留置していきます。
半減期は約60日と比較的長いですが、そのエネルギーは大変小さいため体外への影響も少ない特徴を持っています。
一般的に一人の治療に対し必要とされる線源の数は70~100個程度です。
総線量は140~150Gyの線量が半年程かけてゆっくり前立腺に投与されます。
実際の流れ
実際の治療はまず腰椎麻酔(下半身の麻酔)を行います。
その後、足を上げたお産のような体位を取り、経直腸超音波を肛門より挿入した後、会陰部(陰嚢と肛門の間)から長い針を前立腺まで刺入し, コンピューターを用いて計画した適切な位置に線源を留置していきます。
治療時間は1~2時間ほどです。
施設によっては鎮静剤等も併用するので、痛みはもちろんありませんがあまり意識がないうちに行うことも可能です。
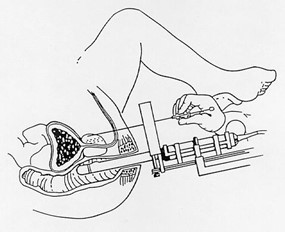
この治療の副作用は頻尿と尿意切迫感が中心です。
約6-12か月間は、排尿症状が続くことがありますが、もともと排尿に問題がない患者さんは時間とともに改善していきます。(ただし、逆に前立腺が大きい患者さんは頻尿、排尿困難などが継続することもありますので、その適応はよくご相談ください。)
一般患者さん向けにメジフィジックス社が動画を一般公開しています。
検討されている方は一度ご覧になることをお勧めします。概要がよくわかると思います。
ご参考動画
動画で学ぶ“前立腺がん治療法あれこれ” 前立腺がんの小線源療法 | 日本メジフィジックス株式会社 (nmp.co.jp)
Q7)限局がん、手術・放射線治療どっちがいいの?
根治性・再発後の追加治療の点から
限局性前立腺がんの患者さんは、よく治療選択において手術にするか放射線治療にするか迷うことがあります。
治療を選択する際のポイント
治療選択に考慮すべきことととして
- PSA値
- 生検グリソンスコア
- 生検本数・がん陽性本数
- MRI画像所見
- CTや骨シンチの所見・・・
などなどあります。
これらはがんの状態・悪性度を評価するものです。
がんが治るか
まず、ここではがんが治るかどうかといった観点で治療を検討します。
限局がんの手術療法、放射線治療に関しては、現時点では大きな差はないと考えられていますが、そもそも前述しているようにリスクによってそれぞれ手術療法、放射線治療では方針が異なる場合があります。
手術では、まず、全摘出を行うことは各リスク共通ですが、摘除する範囲やリンパ節郭清(かくせい)といって周囲の所属リンパ節を摘除する場合の郭清範囲が各リスクで差があることがあります。
現時点では、前立腺がんにおけるリンパ節郭清は、大きく予後を改善させる可能性は低いと考えられています。
ただし、高いリスクでは拡大リンパ節郭清術といって広い範囲のリンパ節郭清を行うことで、術前、画像上リンパ節転移がなくても見つけることができる場合もあります。
ただし、郭清範囲が広くなると合併症が増えるリスクもあるので必ずしも広範囲にリンパ節郭清を行えばいいというものでもありません。
その適応は、各手術を行う先生に確認するのがベターです。
放射線治療では、それぞれ低リスクでは単独治療が多いですが、中間リスク、高リスクとなるとホルモン治療を併用したり、外部照射を併用したりします。
よって、各リスクにおいて単純に手術療法、放射線治療といったものを比較できるわけではありません。(つまり放射線治療では高リスクでは最初からホルモン治療が含まれることが多いなど、単独治療の比較ではないといった点に注意が必要です。)
PSA再発のリスク
もうひとつ、それぞれの治療後のPSA再上昇をPSA再発(生化学的再発、Biochemical recurrenceなどとも言います)といいます。
おおよそ手術療法、放射線治療でも約30%前後の確率で治療後にPSAが再上昇する再発リスクがあります。
PSA再発後の治療などもあらかじめ初回治療選択時に考慮しておく必要性があります。
手術療法後のPSA再発では、遠隔転移がなければ前立腺周囲の微小転移を考慮して放射線外部照射を追加するオプションがあります。
放射線治療後では、遠隔転移がなく前立腺内部に再発を認めることがありますが、こうした場合も多くは、救済の手術療法でなくホルモン治療が行われます。(施設によって異なりますが)
内部のみにがんを認める場合は、救済の前立腺がん手術を行うオプションがありますが、本手術はリスクが高く日本中の多くの施設では行っていません。
私はこの手術をこれまで慈恵医大で行ってきました。リスクは、下記の動画をご参考にしてください。
「放射線治療後、局所再発に対する救済ロボット支援全摘手術の適応と問題点」
講演3「放射線治療後、局所再発に対する救済ロボット支援全摘手術の適応と問題点」佐々木 裕 先生(東京慈恵会医科大学 泌尿器科 講師) - YouTube
よって万が一、PSAが再上昇した場合に、どんな治療選択肢があるのかといったことも、初回治療選択時によく理解しておく必要性があります。
まず治療選択において、根治性がどうか、再発後の治療選択肢がどうかといった点も把握しておくことをお勧めします。
なかなか手術療法、放射線治療の両方に精通しているDrは少ないと思います。
治療選択のご相談、セカンドオピニオンも広く受けております。お気軽にご相談ください。
Q8)限局がん、手術・放射線治療どっちがいいの?
排尿に関するQOLの観点から
次にQOL(クォリティーオブライフ)の観点から、治療選択を考えてみたいと思います。
根治性がほぼ変わらないのであれば、合併症が少なく、治療後のQOLが高い治療がいいと考えるのは当たり前と思います。
手術後のQOLの観点
術後のQOLとして影響が大きいのは、
- ① 排尿に関するQOL
- ② 男性機能に関するQOL
大きく分けてこの2つが挙げられると思います。
排尿に関するQOL
それでは、排尿に関するQOLについて考えてみたいと思います。
手術後の排尿障害には、尿失禁があります。手術による尿道括約筋への影響により尿失禁が一過性に起こります。
術後尿失禁に影響する因子としては、
- 年齢
- 肥満
- もともとの排尿状態
- 手術で切除する範囲、神経温存手技の有無
- 尿道の長さ
- 術者・施設
など、様々な要因が影響します。(Eur Urol. 2012 ;62:405. Eur Urol Focus. 2021 :S2405.)
術後は尿漏れパッドをしばらく使用
術後は、しばらく尿もれパッドを使用することが多いです。
最初は、小さい尿漏れパッドだけでなく、紙おむつを使用する患者さんもいらっしゃるかと思いますが、多くは3-6か月前後でパッドが0-1枚前後となり、1年で90%から95%以上が問題ないレベルとなることが一般的です。
術直後、術後1か月早期でも漏れがない場合ももちろんあります。術者による部分も大きいです。
ここは、手術を検討されている施設でどのくらいの改善であるか確認してみるのがベターと思います。
回復には個人差がありますので、最初漏れが多くも改善することが大半となりますので慌てず経過をみてください。
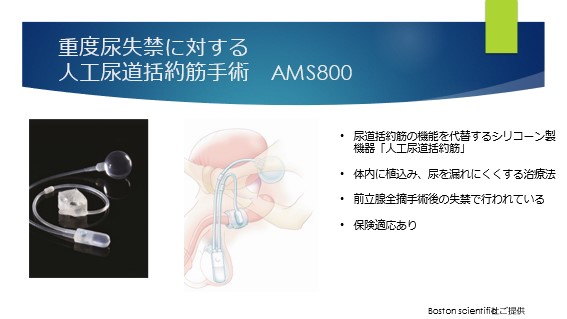
尿漏れが改善しない場合には手術も選択できます
万が一、1年以上経過しても尿失禁が重度で改善しない場合は、人工尿道括約筋手術(AMS800)といった手術があります。
重度の失禁も追加の手術療法で改善できる場合があります。
治療前の排尿状態
もう一つ、術後排尿に関するQOLのポイントは、治療前の排尿状態です。
男性は、年齢とともにがんとは関係なく前立腺が肥大していきます。
よって前立腺サイズが大きい患者さんは、尿が出にくいなどの排尿障害があります。
前立腺サイズの大きな患者さんは放射線治療が向かない場合がある
前立腺サイズが大きい患者さんが放射線治療を選択した場合に、排尿困難などで数年たっても困ることがあります。
サイズが大きく特に排尿障害がある患者さんは放射線治療が向かない場合があります。
サイズはだいたい50ml以上は注意が必要です。
ただし、大きい前立腺の全摘手術は多少、通常の手術より難しくなる場合があり、出血量の増加、尿失禁の遷延(せんえん)といった場合があります。
ここも行う術者によっても変わることがあります。
その適応、合併症、術後失禁などは繰り返しますが、よくご相談されることをお勧めします。
治療後の排尿障害
放射線治療後の排尿障害には、頻尿・切迫感などがあります。
約半年から1年間ぐらいはもともとこうした症状がない方でも続く場合があります。
多くは、改善するのでご安心ください。
ただし、もともと治療前からこうした症状がある場合は、放射線治療を行った場合、術後の排尿状態、特に1年以上経過した後がどうなるか聞いてみるといいと思います。 (あくまでも予想の範囲にはなりますが、)
排尿に関しては、特に前立腺サイズが大きく排尿困難を伴う場合は、手術療法のほうが肥大症の問題も改善できるメリットがあります。
ただし、繰り返しますが大きい前立腺は手術が多少難しくなることもあるため、失禁が長引く可能性もあります。
ここは慣れた先生に手術を行ってもらうことをお勧めします。よくご相談ください。