前立腺生検についての情報
- はじめに)生検を検討するにあたり何を確認すればいい?
- Q1)最近の前立腺生検、どんな方法があるの?
- Q2)前立腺MRI所見と標的(狙撃)生検ってどんな生検なの?
- Q3)標的(狙撃)生検の方法・種類はあるの?
- Q4)そもそも前立腺生検って痛いの?
- Q5)生検組織診断のグリソンスコアって何?
はじめに)生検を検討するにあたり何を確認すればいい?
これから生検を行うか考えているもしくは受ける方へ、下記の内容を確認してみることをお勧めします。
- ① 生検を行う必要性
・現在の所見からどのくらいがんの可能性があるか
・年齢からみてどうか など - ② 生検アプローチ方法(経直腸なのか経会陰アプローチなのか)
- ③ 麻酔方法(局所麻酔なのか下半身の麻酔なのか全身麻酔なのかなど)
- ④ MRI異常部位があるか/標的生検を行うか

生検は確定診断には必要ですが、その必要性を理解しましょう
生検を行わないと基本、確定診断はつきません。よって生検は現時点では必須の検査です。
しかし、針を刺すという侵襲(しんしゅう)を伴う検査です。
その必要性を十分に理解した上で、より効率的な生検検査を行うことが重要です。
それぞれのQ and Aをご参考にしてみてください。
繰り返しますが、必ずしもPSAが高値だからといってすべての患者さんに前立腺生検を行う必要性はありません!
Q1)最近の前立腺生検、どんな方法があるの?
PSA腫瘍マーカーが高値で、エコー検査やMRI検査で異常所見がある場合、前立腺がんの可能性があります。
こうした場合、確定診断をつけるために生検検査を行います。
生検検査とは、組織を採取して顕微鏡でがんであるかどうか確認する検査です。
一般的に前立腺がんの検査は、針生検といって1㎜×2㎝程度の組織を専用の針生検機器を使用して採取します。
生検の採取方法にはいくつかの方法があります。
アプローチ方法
針をどの場所から刺すかといったアプローチ方法の違いがあります。大きく分けて2つのアプローチがあります。
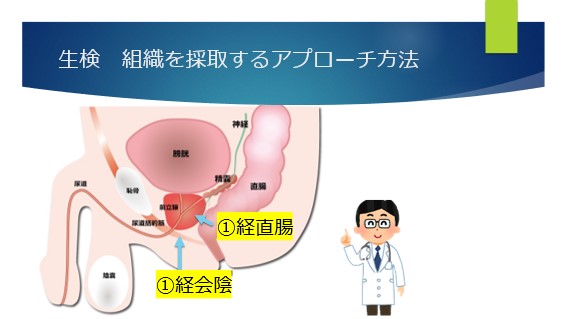
①経直腸アプローチ
肛門から経直腸エコーを挿入して前立腺を観察します。
そのエコーの先端部から針を挿入し、直腸越しに前立腺組織を採取するのが経直腸アプローチです。(直腸内部から前立腺組織を採取する方法です。)
②経会陰アプローチ
麻酔後、同様に肛門から経直腸エコーを挿入します。
会陰部(肛門と陰のうの間(自転車のサドルが当たる部分))に、体外から組織採取用の針を挿入し、組織を採取する方法が経会陰アプローチです。
どちらのアプローチがいいの?
2つのアプローチ方法をご紹介いたしましたがどちらがいいのか?
それぞれにメリット、デメリットがあります。
例えば、経直腸アプローチによる生検では、麻酔は局所麻酔で行うことが大半ですが、経会陰アプローチによる生検では、皮膚から針を刺すため、ある程度しっかりとした麻酔が必要となり腰椎麻酔(下半身の麻酔、意識はあります)などで行われることが多いです。
そのため経会陰アプロ―チによる生検では、入院となることが多いです。(ただし、一部の施設では経会陰アプローチでも外来日帰りで行っています。)
どちらの方法が自分の生検に適しているかは、MRIのよくわかる泌尿器科専門医とご相談されることをお勧めします。
MRI異常部位に対する標的(狙撃)生検
近年、PSAが高い場合、前立腺のMRI検査を行うことが多く、MRIで異常所見を認めることがあります。
前立腺がんは、この異常部位を中心に見つかることが多いです。
よって、その部位をいかに正確に生検するかが重要となります。
ひとつの方法としてMRI/エコー融合標的生検といって、エコー下の生検にMRI画像を融合させ、その部位の組織をより正確に採取する方法です。
詳細は、次のQ3をご参照ください。
また、こうした機器を使用せずに医師の技量で同部位の標的(狙撃)生検を行うことをcognitive(コグニティブ)標的生検といいます。
こちらも、Q3をご参照ください。
いずれの方法も、通常の系統生検(決まった部位を採取する生検方法)よりもより正確に診断できると考えられています。
Q2)前立腺MRI所見と標的(狙撃)生検ってどんな生検なの?
PSA(前立腺がんの腫瘍マーカー)が高値の場合、MRI検査を行うことが多いです。
MRI検査では、PI-RADSスコア(Eur.Urol 2016;69:16-40)という前立腺の評価基準があります。
簡単に説明すると、前立腺内部のMRI所見を1から5までの5段階に分けて評価するものです。がんの可能性は下記の通りです。
- PI-RADS1:非常に低い
- PI-RADS2:低い
- PI-RADS3:どちらともいえない
- PI-RADS4:高い
- PI-RADS5:非常に高い

PI-RADS3以上であれば生検を行います
一般的には、PI-RADS3以上であるとその部位を狙う標的(狙撃)生検を行なう場合があります。
標的生検は、ターゲット生検や狙撃生検とも呼ばれます。
生検は、通常は定型的に前立腺の決まった部位の組織を採取する系統生検(ランダム生検)が行われています。
MRIで異常部位を認める場合は、その部位を採取する標的生検を行う場合があります。
なぜ、行うのでしょうか?
MRI異常所見の部位から、治療が必要ながんが見つかることが多いからです。
また、がんを検出した場合も、その悪性度評価(グリソンスコア、Q5をご参照ください)が治療方針決定に重要で、適切な治療選択を行うためにも標的生検は重要であると考えられます。
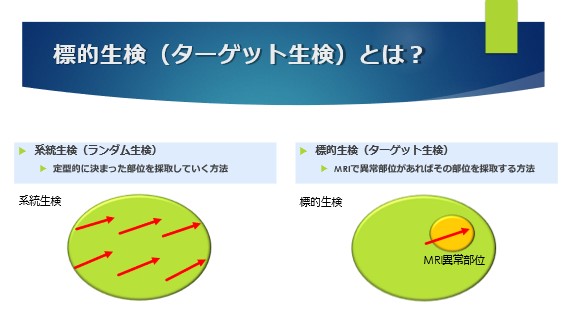
標的生検には、大きく分けて2つの方法があります。
ひとつは、専用の機器を使用して行いMRI/エコー融合標的生検とそうでないコグニティブ(cognitive)標的生検です。詳細は、Q3をご覧ください。
Q3)標的(狙撃)生検の方法・種類はあるの?
MRIの異常部位から前立腺がんは検出されることが多く、特に臨床的意義が高いがん(significant cancerとよばれ治療が必要ながんといった意味です)は、ランダムな系統生検(前立腺の決まった部位を採取する生検方法)より標的生検でより高率に検出できると考えられています。
Q2で解説しましたが、MRIで異常部位があればそこを狙う生検が標的(狙撃)生検です。
大きく分けて
- (A)MRI/エコー融合標的生検
- (B)コグニティブ(cognitive)標的生検
も2種類があります。それぞれを説明します。
MRI/エコー融合標的生検
MRI/エコー融合標的生検は専用の機器(コンピューターシステム)を使用して、直腸に挿入しているエコーからの画像上にMRI異常部位を投影し、その部位に生検針を誘導する生検です。
通常のエコー下の生検では、こうしたMRIの異常部位が見えないことがあり、こうした標的生検を行うことにより正確にMRI異常部位の組織を採取できるメリットがあります。
これまで先進医療として施行されておりましたが、2022年4月から保険適用となりました。(ただし、注意事項として保険適用は、MRI画像で異常部位があり、エコーで所見がない場合となっています。すべての患者さんに対してMRI/エコー融合標的生検が保険診療で施行できるわけではありません。可能かどうかは各施設でお問い合わせください。)
費用は、3割負担の患者さんで約5万前後の自己負担となります。
コグニティブ(cognitive)標的生検
コグニティブ(cognitive)標的生検は、MRIの異常部位を、頭の中でエコー画像上に投影しその部位を狙う生検です。
専用の機器は使用しませんが、MRI異常部位を採取することが可能です。
しかし、行う術者の技量や異常部位の大きさなどにより正確に採取できるかどうかは、結果が異なる場合があります。
いずれの標的生検も通常のランダム生検より高率に臨床的意義が高いがんを検出できると考えられています。
Q4)そもそも前立腺生検って痛いの?
前立腺生検は、針生検とって特殊な組織採取機器を使用して行います。
ボタンを押すと一瞬、針が出て1㎜×20㎜程度の組織を採取できる機器です。本生検機器は、ほかの病気でも使用されています。
針を刺すのですから、やはり無麻酔ですと痛いことがあります。
麻酔には、大きく分けて部分的に行う局所麻酔、下半身が麻酔される腰椎麻酔、また、全身麻酔があります。

全身麻酔、腰椎麻酔の場合は、入院となることが多いです。
生検後、少し麻酔の経過を見る必要性があるからです。(一部の施設で日帰りの場合もあります。)
仙骨ブロックといって部分的な麻酔を行う場合もあります。
痛みをどのようにコントロールするか、医師と相談しましょう
経直腸生検では、麻酔を行わずに生検を行う場合もあります。
経会陰生検(会陰部からの生検)では、麻酔は必要となります。
実際に行うときに、鎮静剤といって眠くなるお薬を使用して行う施設もあります。
多くの生検の痛みはコントロールできることが多いです。
アプローチ方法、麻酔方法、入院・外来や生検の痛みに関してもよく担当ドクターとご相談ください。
Q5)生検組織診断のグリソンスコアって何?
生検後に約1から2週間で病理組織結果の説明があると思います。
ここではがんが“ある”、“なし”だけでなく、がんが見つかった場合は、その悪性度を表す“グリソンスコア診断”といったものの説明もあると思います。
グリソンスコアって何でしょう?
グリソンスコアとは、組織構築というどのくらい組織の構造が崩れているかをみている病理組織診断で、下図のごとく1から5の5パターンに分けられています。
各生検のコアごとに、最も多いパターンと次に多いパターンを足し算で表記します。
なぜ、グリソンスコア診断をするのか?それは、その組織構築パターンと予後に関連があると考えられているからです。

この診断は、ISUP(アイサップと読みます)(国際泌尿器病理学会)という学会のコンセンサス会議を経て改訂をされています。最近では2014年に改訂がありました。
2014年の改定では、グリソングループといった分け方を提唱しており、特にグリソンスコア3+4と4+3また、グリソンスコア8とそれ以上(9、10)では予後が異なるとされ、それぞれをグループに分けて診断することが提唱されました。
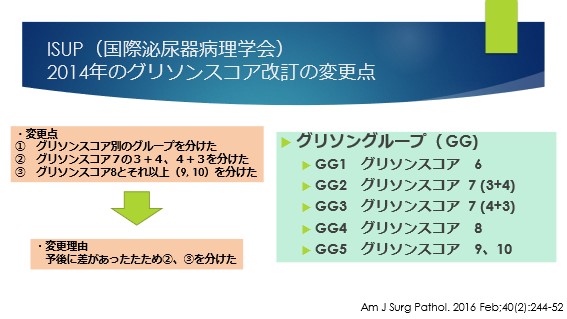
実際の診療では、いまでもグリソングループよりもグリソンスコアが使用されることのほうが多いかもしれません。
いずれにしても病理組織診断における、グリソンスコア診断は治療選択においても重要な意味を持っています。
グリソンスコア診断の問題点
しかし、いくつかの問題点もあります。
例えば、グリソンスコア診断は施設の診断医によって異なる場合があります。
ある施設ではグリソンスコアが3+4の診断でも、紹介先の施設では3+3と診断されるといったことです。
非常に診断が難しい場合もあるため異なるグリソンスコア診断がつく可能性があります。
こうした背景があるため、治療を受ける施設では、再度、病理組織(生検のプレパラートを持ってきてもらって)を評価することがあります。
サンプリングエラー
また、生検の不確実な部分、サンプリングエラーとった問題点もあります。
サンプリングエラーとは、例えば、本当は悪いがん(グリソンスコア9)があるのに、生検で採取できていなくグリソンスコア7という、うまく生検のサンプリングができていない可能性です。
最近では、Q2、Q3で述べたように標的(狙撃)生検を行うオプションがあります。
これはサンプリングエラーを減らすために有用であると考えられます。
生検による病理組織診断でできるだけ正確にがんの全体像が把握することは、適切な治療を受けるためにも重要と考えられます。